2020年CSCO乳腺癌诊疗指南新闻发布会于4月10日在线举行,CSCO BC专委会的专家也在会上对新版指南的更新要点进行了讲解。《肿瘤瞭望》特邀四川大学华西医院陈洁教授、鄢希教授、罗婷教授,分享他们的解读和治疗体会,并总结6个相关问题如下。

1. 对于早期乳腺癌新辅助和辅助治疗的更新,相较于既往的版本指南有哪些重要的变化趋势?
陈洁教授:新辅助治疗不再仅仅依据临床分期,而应结合分子分型及患者意愿个体化确定。对于HER2阳性和三阴性早期乳腺癌,适合新辅助治疗的患者,需要足疗程的有效治疗去提高pCR以获得更好的远期获益。
HER2阳性新辅助治疗更新要点
对于靶向是双靶还是单靶,化疗是单药还是联合,是否加蒽环类药物我们可以看到指南的主要推荐如下。
(1)I级推荐中包括了TCbHP(多西他赛+卡铂+曲妥珠单抗+帕妥珠单抗)(1A)和THP(多西他赛+曲妥珠单抗+帕妥珠单抗)(1A)方案。
(2)II级推荐为AC-THP(多西他赛+卡铂+曲妥珠单抗)的方案(2B)和TCbH(多西他赛+卡铂+曲妥珠单抗)方案(2A)。II级推荐中新增科学合理设计的临床研究。
从NeoSphere研究我们可以看到双靶联合单药的化疗药物对单靶方案的有17%的pCR率的一个提高。III期PEONY研究帕妥珠单抗+曲妥珠单抗+多西他赛双靶向治疗组的术后总体病理完全缓解率(tpCR)显著较高,分别为39.3%和21.8%(P=0.001)。
II期安全性TRYPHAENA研究旨在评估曲妥珠单抗+帕妥珠单抗+多西他赛±蒽环类用于早期乳腺癌新辅助治疗的安全性和疗效。结果显示,双靶向治疗联合不同化疗方案均达到了较高的pCR率。但双靶的基础上再联合蒽环没有进一步明显增加的pCR率。
我个人的体会是,今年的指南更新中,HER2阳性乳腺癌新辅助的重点是优先选择含紫杉类的化疗联合双靶,足疗程,追求pCR,I级推荐去蒽环,让患者更早的获益,从而提高近期和远期疗效。
HER2阳性新辅助治疗后的辅助治疗
这是2020年指南新增的章节,主要针对高危病人的筛选和后续治疗的指导,提供了以下主要建议。
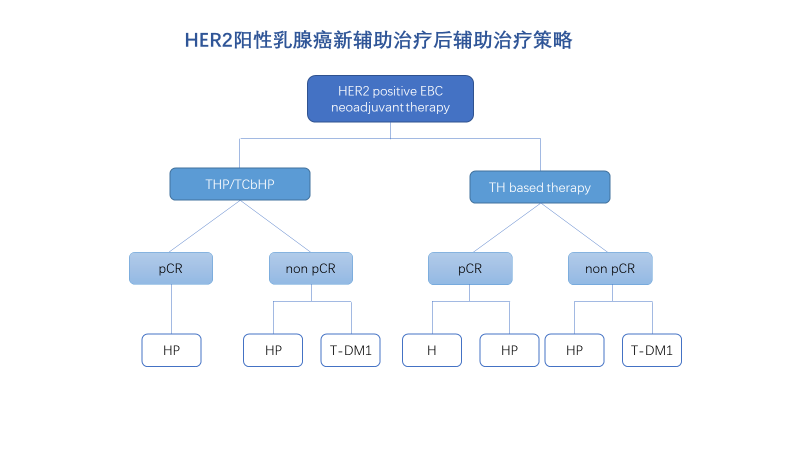
(1)对于术前仅使用曲妥珠单抗抗HER2治疗的患者,若达到pCR,I级推荐曲妥珠单抗(1A),II级推荐HP(曲妥珠单抗+帕妥珠单抗)(2A);若未达到病理学完全缓解,I级推荐HP方案(2A)或T-DM1(1B),II级推荐曲妥珠单抗(2B)。
(2)对于术前使用曲妥珠单抗+帕妥珠单抗治疗的患者,若达到pCR,I级推荐HP方案(1A),II级 推荐曲妥珠单抗(2B);若未达到pCR,I级推荐T-DM1(1B),II级推荐HP方案(2A)。
T-DM1的推荐主要源于KATHERINE的研究结果:接受标准的化疗和曲妥珠单抗新辅助治疗未达pCR的患者,术后换用14周期的T-DM1可改善患者的iDFS和DDFS,3年iDFS 较曲妥珠单抗组有11%的绝对获益,给患者带来更多获益。
我个人的体会是,对于HER2阳性乳腺癌新辅助后的辅助治疗,今年的指南分层更细。根据新辅助的治疗方案和是否pCR来分层,影响后续辅助治疗方案。对于标准的新辅后术后有残留病灶的患者,优选强化治疗。
HER2阴性乳腺癌新辅助治疗
新版指南再次强调了蒽环类联合紫杉类在HER2阴性乳腺癌患者新辅助治疗的地位。
I级推荐选择同时包含蒽环类和紫杉类的治疗方案,联合使用:TAC方案(1A),AT方案(2A)。
II级推荐:以蒽环和紫杉为主的其他方案,如AC-T方案(1B);对于年轻的三阴性患者,尤其BRCA基因突变者,可选择紫杉联合铂类的方案,如TP方案(2A)。
在HER2阴性乳腺癌的新辅助治疗中,优选蒽环联合紫杉方案;白蛋白紫杉醇比溶剂型紫杉醇有更好疗效;三阴性乳腺癌,新辅助化疗联合PD1抑制剂,帕博利珠单抗较单独化疗可提高pCR率;新辅助治疗后未达到pCR的HER2阴性患者,尤其是三阴性患者,可考虑使用卡培他滨强化治疗。
HER2阳性乳腺癌术后辅助治疗
对于这部分内容,指南改动较大,主要做了以下几方面的分层推荐。
(1)双靶向治疗得到普及,但专家并不认可适合单靶治疗的患者都需要考虑双靶治疗,对于腋窝阴性的患者,需综合其他危险因素(如肿瘤大小、ER状态等),选择最佳的治疗方案。
(2)对于淋巴结阳性患者,I级推荐为AC-THP(1A)和TCbHP(1A);II级推荐为AC-TH(1A)、TCbH(1A);III级推荐为曲妥珠单抗后序贯来那替尼(2A)。
(3)对于淋巴结阴性且具有高危因素(肿瘤>2cm、其他危险因素)患者,I级推荐为AC-TH(1A)和TCbH(1A);II级推荐为AC-THP(2A)、TCbHP(2A);III级推荐为曲妥珠单抗后序贯来那替尼(新增)(2B)。
(4)对于淋巴结阴性且肿瘤≤2cm的患者,I级推荐为TC+H(2A);II级推荐为wTH(2B);III级推荐为化疗后再用曲妥珠单抗(2B)。
(5)对于HR阳性和无需化疗或不能耐受化疗患者,推荐曲妥珠单抗+内分泌治疗(调整为2A)。
对于淋巴结阳性的患者数据来自APHINITY,在辅助阶段对比化疗+双靶和化疗+曲妥珠是否有生存获益, 6年iDFS率分别为90.6%和87.8%(HR=0.64),绝对获益2.8%,复发风险降低24%。
此外,ExteNET研究则是对于HER2阳性后续强化靶向治疗的研究,完成赫赛汀治疗一年后,序贯一年来那替尼。5年iDFS的绝对获益为2.5%, HR阳性亚组的获益更多,5年iDFS分别为91.2%和86.8%(HR=0.60),但是由于国内没上市,因此放在III级。
2. 针对HR+早期乳腺癌辅助治疗,此次指南没有专门的更新,对于这部分患者的内分泌治疗和全程管理的策略分析?
陈洁教授:HR+乳腺癌患者占总体乳腺癌人群的约60%,乳腺癌术后2-3年会有一个复发高峰期,且复发风险长期存在。对于绝经前高危的患者,相较于TAM,更推荐去势后起始AI的强化内分泌治疗策略。
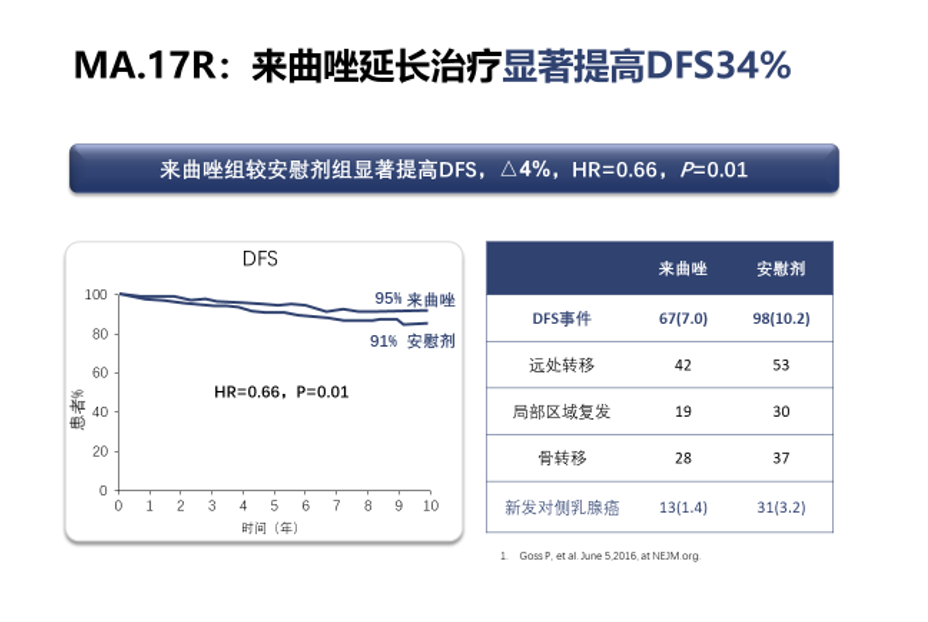
延长AI治疗对于可耐受患者可增加获益,如MA.17R证实来曲唑治疗到10年可以降低34%的复发转移风险。延长治疗患者依从性管理很重要,除了定期复查骨密度和血脂,还需要关注患者在治疗期间的可能产生的一些心理变化.
3. 指南中HER2阳性复发转移乳腺癌的治疗有哪些重要变化?
鄢希教授:对于未使用曲妥珠单抗(H)及曾用H但符合再使用的患者,对比19年增加了THP(紫杉类+H+帕妥珠单抗)方案(1A),和19年版的推荐TXH(紫杉类+卡培他滨+H)一起作为I类推荐,后者是基于医保考虑。II级推荐:曲妥珠单抗联合化疗(包括紫杉醇、长春瑞滨、卡培他滨)(2A类)。III级推荐增加了吡咯替尼+卡培他滨方案(2B)、曲妥珠单抗+帕妥珠单抗+其他化疗方案(2B)。
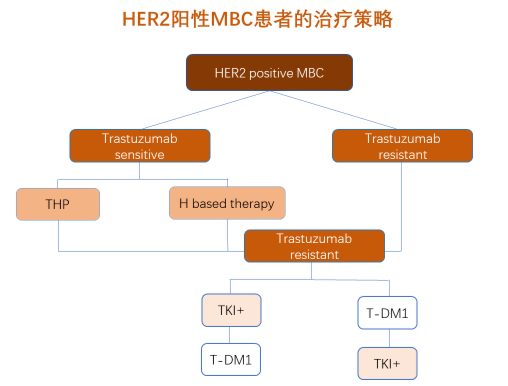
I级推荐在原有双化疗加曲妥珠单抗的基础上增加了双抗+化疗,循证医学证据分别来自CHAT研究和CLEOPATRA研究。总体来看两个研究PFS差距不大,但是双抗+单化疗PFS数据更佳,耐受更好;并且曲妥珠单抗+帕妥珠单抗+化疗的OS达到前所未有的57.1个月,对照组为40.8个月,因此双抗+单化疗作为I级推荐。
对于曲妥珠单抗治疗失败的患者,2020年新版对比19年有明显不同,吡咯替尼+卡培他滨调整为I级推荐(1A);拉帕替尼+卡培他滨调整为II级推荐(2B);II级推荐还有T-DM1(1A);III级推荐有TKI联合其他化疗(2B)、曲妥珠单抗联合其他化疗(2B),新增吡咯替尼单药。
主要的研究数据是基于吡咯替尼II期到III期PHENIX研究结果。吡咯替尼+卡培他滨较拉帕替尼+卡培他滨可获得更好疗效,两组的中位PFS分别为18.1个月和7.0个月(P<0.0001)。PHENIX评估了吡咯替尼+卡培他滨对比安慰剂+卡培他滨用于既往经曲妥珠单抗+紫杉类治疗的HER2阳性晚期乳腺癌的疗效及安全性。结果显示,两组的中位PFS分别为11.1个月和4.1个月(HR=0.18,P<0.001)。
新版较旧版的变化,其实在意料之中。不同分层的各级推荐,综合了研究结果和药物可及性等。得益于靶向药物的降价,纳入医保或在中国上市,药物的可及性惠及更多的晚期HER2阳性患者,在治疗优化的同时,后线治疗有了更多选择和保障。
4. HER2阴性复发转移乳腺癌解救化疗又有哪些重要变化以及您个人的治疗体会?
鄢希教授:近年来新出现的化疗药物不多。本版指南强调了白蛋白结合型紫杉醇的地位,在蒽环类治疗失败可I级推荐(IA),在蒽环、紫杉类治疗失败后,若未曾使用过白蛋白结合型紫杉醇,也可考虑换用白蛋白结合型紫杉醇单药或者联合化疗(II级推荐,2B)。
蒽环类治疗失败,其他I级推荐还有单药紫杉类、多西他赛(2A)、紫杉醇(2A)、联合化疗(紫杉类+卡培他滨[TX,1A类]、吉西他滨+紫杉类[GT,1A类]、紫杉类+铂类[TP,2A类]),II级推荐包括单药化疗(卡培他滨、长春瑞滨、吉西他滨、依托泊苷)和联合化疗(紫杉类+贝伐珠单抗,2B),III级推荐包括多柔比星脂质体(2B)、紫杉醇脂质体(2B)。
在蒽环类和紫杉类治疗失败的患者中,新增艾立布林、优替德隆+卡培他滨作为蒽环、紫杉类治疗失败后的II级推荐。另外新增紫杉醇脂质体作为III级推荐。对于艾立布林的数据来自304研究,对于经过多重化疗的患者,评估艾立布林对比长春瑞滨治疗复发/转移性乳腺癌的疗效和安全性。敏感性分析显示,两组的中位PFS分别为3.7个月和3.1个月(P=0.02)。
我们看到晚期乳腺癌免疫治疗的进展,指南也提出了奥拉帕尼及PD-L1抑制剂等新药在晚期乳腺癌患者中的应用。PD-L1的数据主要来自 Impassion 130研究结果,阿替利珠单抗+白蛋白紫杉醇显著改善了意向治疗人群(ITT)的PFS,两组患者的中位PFS分别为7.2个月和5.5个月(HR=0.80,P=0.0021),而这种获益在PD-L1阳性人群中更显著。
我的个人体会,有BRCA基因突变同时用得起奥拉帕尼的患者少之又少。除了PARP抑制剂,铂类也可作为这部分患者的化疗优选。晚期三阴乳腺癌存在很大的异质性,治疗最为棘手,除了化疗,手段有限。虽然Impassion 130研究开启了晚期三阴乳腺癌免疫治疗的大门,但PD-L1检测方法尚未规范和普及,阿替利珠单抗的药物可及性等,晚期三阴乳腺癌患者免疫治疗联合化疗实际应用并不多,仍需进一步探索。晚期三阴乳腺癌亟待细化分型,筛选出治疗敏感人群进行精准治疗。
5. 对于HR(激素受体)阳性晚期乳腺癌解救治疗更新重点的梳理及对于这些变化分析?
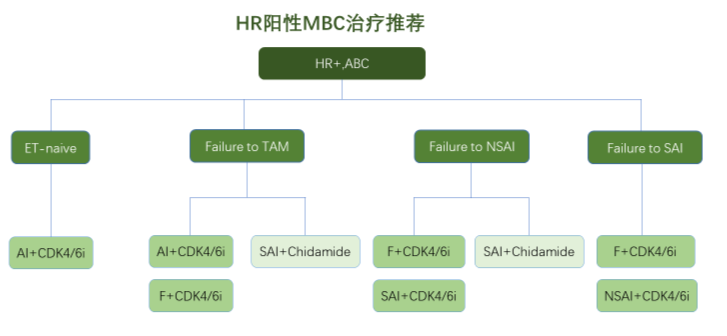
罗婷教授:2019年激素受体阳性晚期乳腺癌内分泌治疗的I级推荐还都是内分泌单药为主,而 2020年的I级推荐则是以靶向联合内分泌为主,而且这部分内容分层更细。
未经内分泌治疗的患者,AI(芳香化酶抑制剂)+CDK4/6抑制剂成为I级推荐。
他莫昔芬治疗失败的患者,AI/氟维司群+CDK4/6抑制剂成为I级推荐,新增AI+HDAC抑制剂为I级推荐。
AI治疗失败细化为非甾体AI(NSAI)和甾体AI(SAI)治疗失败。NSAI治疗失败的患者中,氟维司群+CDK4/6抑制剂调整为I级推荐,新增SAI+HDAC抑制剂为I级推荐,SAI+CDK4/6抑制剂或依维莫司为II级推荐。
SAI治疗失败的患者中,氟维司群+CDK4/6抑制剂调整为I级推荐,新增NSAI+CDK4/6抑制剂为II级推荐。
对于CDK4/6抑制剂的数据,来自于一线联合AI以及二线联合氟维司群的研究,PFS对比内分泌单药都有几乎翻倍的改善。CDK4/6抑制剂一线联合AI治疗可以达到中位PFS约2年的时间,二线联合氟维司群也有1年半左右的PFS时间。如一线MONALEESA-2研究中来曲唑+Ribociclib中位PFS达到了25.3个月,二线MONALEESA-3研究中氟维司群+Ribociclib中位PFS达到了20.5个月。这也是今年CSCO BC对于HR+乳腺癌治疗非常重要的一个更新。
此外,对于TAM或NSAI治疗失败的患者,我国具有自主产权的组蛋白去乙酰化酶(HDAC)抑制剂西达本胺联合AI的方案也成为了I级推荐,这主要基于ACE研究的结果,西达本胺联合依西美坦治疗组对比安慰剂联合依西美坦组可显著延长PFS(9.2个月vs 3.8个月),客观缓解率和临床获益率方面也均优于对照组。
我个人的体会是,HR阳性、HER2阴性的晚期乳腺癌治疗选择很多,靶向联合内分泌治疗已成为主流推荐。对于无内脏危象的患者,内分泌药物联合CDK4/6抑制剂作为I级推荐当之无愧,同时国内自主研发的西达本胺也为患者提供了更多选择。今年的指南为我们在临床工作中如何“量体裁衣”去为患者选择适合的治疗,以及如何对治疗方案进行“排兵布阵”提供了更为详尽的指导。
6. 此次CSCO BC指南更新,对临床工作有什么样的意义??
罗婷教授:众所周知,很多临床研究是在某一治疗阶段,评估某药品或方案的有效性,但是在临床实践中,患者处于的治疗阶段不同,既往的治疗也不一样,并不像临床试验筛选的患者那样标准统一。今年CSCO BC指南充分考虑到患者的前期治疗对后续治疗的影响,即新辅助治疗对辅助治疗的影响,新辅助和辅助治疗对复发转移疾病治疗的影响以及复发转移患者的一线治疗对后线治疗的影响,充分体现了CSCO BC指南是基于临床实际,为了实现患者的更大获益而指引临床治疗方向的。同时,我们还看到了众多新药的纳入、方案在推荐级别上的提升,这无疑是基于这些新药更为患者可及可负担的结果。
总言之,2020 CSCO BC指南基于证据、兼顾可及、紧随国际进展又同时结合国情,是一个相当“接地气”的指南。
外科学博士,副主任医师,副教授
四川大学华西医院乳腺外科副主任
美国加州大学洛杉矶分校Revlon/UCLA乳腺中心博士后
四川省国际医学交流促进会乳腺肿瘤专业委员会副主任委员
四川省预防医学会乳腺疾病预防与控制分会委员
中国抗癌协会乳腺专业委员会肿瘤标志专业组委员
四川省医学会日间手术专委会委员
《中国普外基础与临床杂志》编委
副主任医师,副教授。1998年毕业于华西医科大学临床医学专业,留校在四川大学华西医院肿瘤中心工作至今。主要从事恶性肿瘤的分子靶向治疗、化疗及免疫治疗等综合治疗,擅长乳腺癌、头颈部肿瘤等的诊断和综合治疗。长期从事肿瘤临床与基础研究工作,作为课题负责人负责一项国家自然科学基金,作为主研参加多项乳腺癌临床研究以及四川省科技厅课题的研究。在国内外杂志上发表论文10多篇,参编肿瘤学教材两部。担任四川省医学会第二届乳腺病学专业委员会常委,四川省预防医学会乳腺疾病预防与控制分会、中国抗癌协会委员。
副主任医师,副教授,硕士生导师
四川大学华西医院乳腺疾病临床研究中心/肿瘤科
四川省国际医学交流促进会乳腺肿瘤专业委员会副主任委员
四川省抗癌协会乳腺癌专委会青委副主任委员
四川省医师协会乳腺专委会委员
四川省预防医学会乳腺疾病控制与预防分会委员
四川省肿瘤防治联盟乳腺肿瘤专业委员会委员





 京公网安备 11010502033352号
京公网安备 11010502033352号